A radiofrequência é um dos principais tratamentos para neuralgia do trigêmeo grave. Primeiramente, vamos lembrar que a neuralgia do trigêmeo causa crises de dor facial em um ou mais ramos do nervo trigêmeo, na grande maioria das vezes de um lado só do rosto e frequentemente do tipo choque, pontada ou fisgada, que começam e terminam rapidamente. Ou seja, elas vêm em crises, podendo ser desencadeadas por estímulos táteis como falar, mastigar, escovar os dentes, fazer a barba ou simplesmente tomar um vento no rosto. Inicialmente, o paciente deve ser tratado com uso de medicamentos da classe dos anticonvulsivantes, o que traz um bom efeito em 50 a 70% dos pacientes. Naqueles pacientes onde o medicamento não resolve ou naqueles pacientes onde há muitos efeitos colaterais, nós devemos considerar a realização de um procedimento minimamente invasivo, onde a radiofrequência é uma excelente opção. Embora não seja uma cirurgia propriamente dita, a radiofrequência deve ser obrigatoriamente realizada no centro cirúrgico. O paciente recebe um sedativo, como de uma endoscopia, para que ele durma e não sinta desconforto durante o procedimento. Com o paciente dormindo, nós localizamos, por meio de aio-X, um buraco no osso por onde passa o nervo trigêmeo. Nós conseguimos, então, colocar uma agulha fininha dentro do nervo trigêmeo. Por dentro dessa agulha, colocamos um eletrodo que é ligado a um gerador de radiofrequência. O gerador emite uma corrente elétrica, cujo objetivo é inativar o nervo trigêmeo que está em curto circuito. O paciente então se alimenta depois de acordar da sedação da anestesia, o que demora alguns minutos, e pode voltar para casa, sem necessidade de internação. Um estudo científico, que avaliou 1600 pacientes submetidos à radiofrequência do trigêmeo, percebeu que o alívio imediato da dor superou 95%. Depois ele acompanhou esses pacientes durante 20 anos, e o que foi possível perceber depois de 10 anos do procedimento foi que pouco mais da metade dos pacientes ainda estavam sem dor. Neste mesmo estudo, foram observados pacientes que repetiram o procedimento, em casos de recidiva das dores, e esses mantiveram uma alta taxa de sucesso, com a redução da dor sempre acima de 90% dos pacientes durante os 20 anos. Um ponto muito importante é estar atento às possíveis complicações. Todo procedimento médico traz consigo o risco de algumas complicações. Embora raras, todo procedimento que envolva uma punção na pele traz consigo o risco de uma infecção ou hematoma. Uma vez que o objetivo do procedimento de radiofrequência é inativar o nervo trigêmeo, é claro que podem ocorrer algumas alterações da sensibilidade do rosto, como por exemplo, dormência na região, que se assemelha ao fim de uma anestesia de dentista; ou um formigamento. Alguns pacientes relatam uma leve fraqueza do músculo da mastigação, chamado de músculo masseter. É importante lembrar que o nervo trigêmeo não é responsável pelos movimentos faciais, então não há risco do rosto ficar torto. O que a gente percebe na prática do dia-a-dia é que a indicação desse tipo de procedimento é muito importante. Ele deve, então, ser reservado para aqueles pacientes com dores intensas que não melhoram com medicamento, ou àqueles em que o uso dos medicamentos traz muitos efeitos colaterais.
Postura e dor lombar crônica: há relação?
Postura e dor lombar crônica: há relação? Como já vimos, as dores lombares representam o principal motivo que levam um paciente a procurar um especialista em dor além de ser a maior responsável por incapacidade no mundo. É extremamente comum, quase que automático e extremamente difundido pela média, associar as dores lombares com uma suposta postura inadequada. E se eu te dissesse que isso não é verdade? Pois NÃO É VERDADE!!! Vários estudos científicos de alta qualidade avaliaram a relação entre a ocorrência de dores lombares e posturas consideradas inadequadas no ambiente de trabalho e demonstram que não há relação de causalidade, ou seja, a postura não é um causador de dores lombares. Outro ponto curioso, paciente que acreditam que a postura no trabalho é um fator de risco para dores lombares têm mais chance de ter dores nas costas. O que recomendamos atualmente é que o paciente altere a sua postura frequentemente, não permanecendo parado por muito tempo. O hábito de levantar periodicamente no ambiente de trabalho é extremamente salutar. Elders LAM, Burdorf A. Interrelations of risk factors and low back pain in scaffolders. Occup Environ Med 2001;58:597–603. Daltroy LH, Larson MG, Wright EA, et al. A case-control study of risk factors for industrial low back injury: implications for primary and secondary prevention programs. Am J Ind Med 1991;20:505–15. Elders LAM, Heinrich J, Burdorf A. Risk factors for sickness absence because of low back pain among scaffolders: a 3-year follow-up study. Spine 2003;28:1340–6. Harkness EF, Macfarlane GJ, Nahit ES, et al. Risk factors for newonset low back pain amongst cohorts of newly employed workers.Rheumatology (Oxford) 2003;42:959–68. Engels JA, van der Gulden JWJ, Senden TF, van’t Hof B. Work related risk factors for musculoskeletal complaints in the nursing profession: results of a questionnaire survey. Occup Environ Med 1996;53:636–41. Yip YB, Ho SC, Chan SG. Identifying risk factors for low back pain (LBP) in Chinese middle-aged women: a case-control study. Health Care Women Int 2004;25:358–69. Miranda H, Viikari-Juntura E, Martikainen R, et al. Individual factors, occupational loading, and physical exercise as predictors of sciatic pain. Spine 2002;27:1102–9.
Sinais de alerta
SINAIS DE ALERTA Sinais de alerta – quando procurar um médico mais rapidamente Existem mais de 200 tipos de dores de cabeça, felizmente a grande maioria não representa algo grave ou qualquer perigo de vida como muitos pensam, mas é importante atentar para alguns sinais de alerta. É recomendado que qualquer paciente dor de cabeça procure auxílio médico para que, inicialmente, estabeleça-se um diagnóstico. Mas essa procura deve ser rápida quando a dor de cabeça preencher qualquer um dos critérios abaixo: Sintomas chamados de sistêmicos como emagrecimento ou febre História prévia de algum câncer Sintoma neurológico específico (ex. confusão mental, diminuição de força em membros) Início abrupto Início das dores de cabeça após os 50 anos Alteração do padrão das dores de cabeça Dor de cabeça que altera com a posição do corpo Dor de cabeça que piora com exercício, tosse ou espirro Dor de cabeça que tem piorado progressivamente Dor de cabeça que ocorre na gravidez ou no puerpério Dor de cabeça após traumas Doença que afeta o sistema imunológico (ex. HIV)
Nervos periféricos
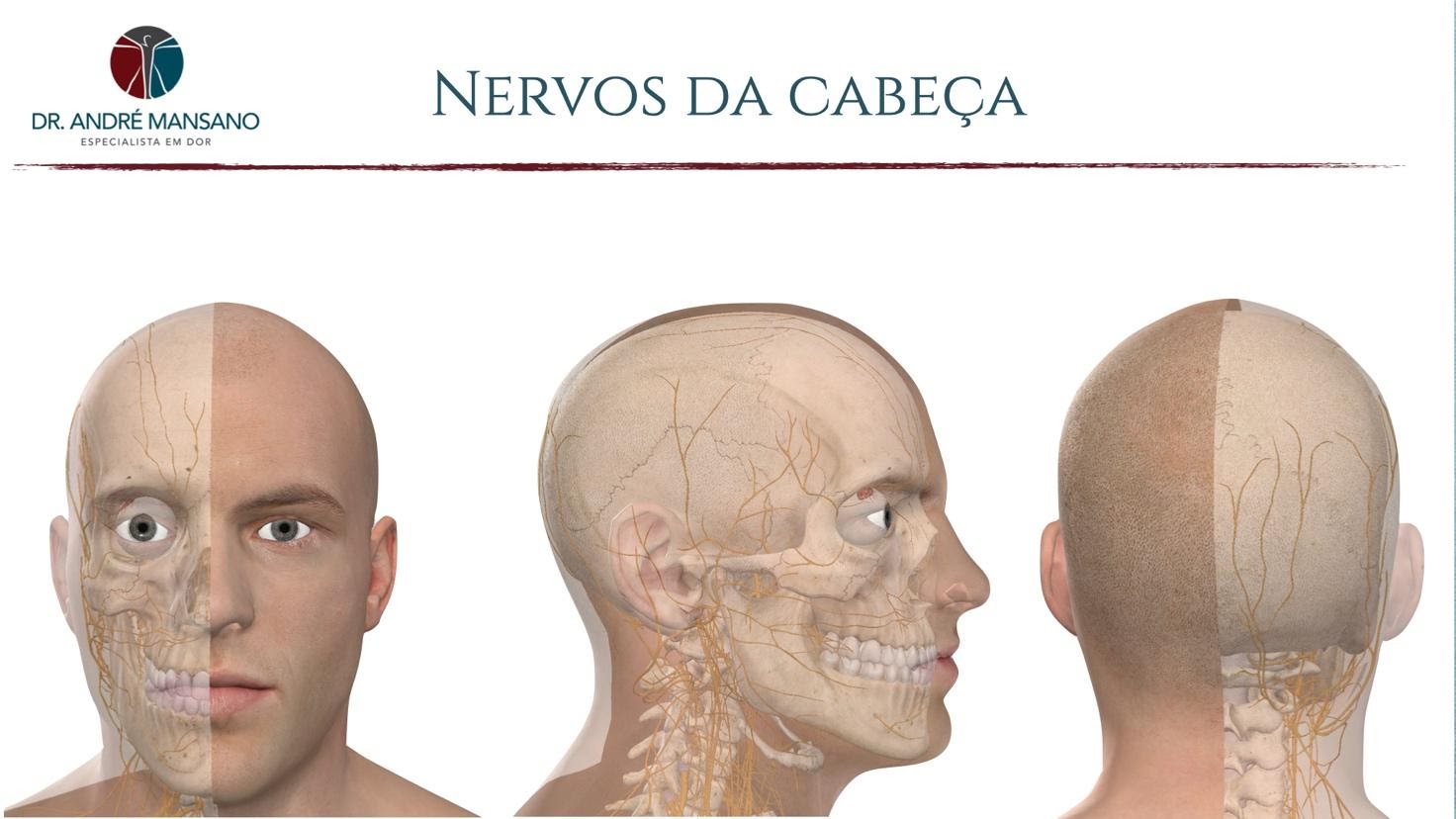
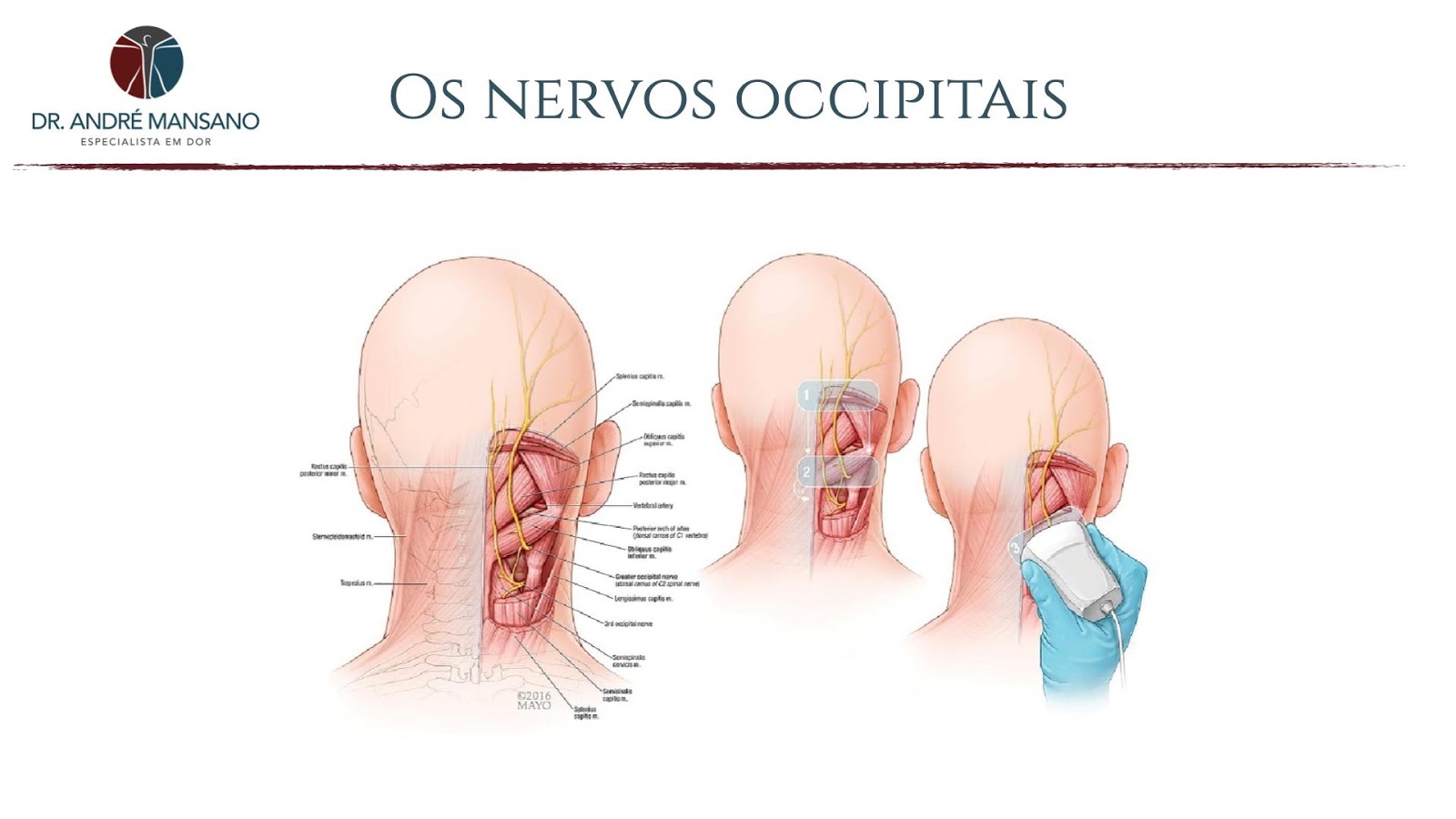
NERVOS PERIFÉRICOS Quando um nervo comprimido é o problema Toda a nossa cabeça e rosto são inervados por pequenos e inúmeros nervos originados do nervo trigêmeo e da região do pescoço (nervos occipitais) – Figura 1. Tais nervos passam entre músculos, eventualmente ao lado de vasos sanguíneos e, muitas vezes, bem próximos a ossos específicos do crânio. A compressão desses nervos pode gerar diferentes tipos de dores de cabeça, muitas vezes sendo diagnosticadas equivocadamente como, por exemplo, enxaqueca. Figura 1: Os principais nervos que inervam a cabeça e o rosto. QUAIS SÃO OS PRINCIPAIS NERVOS ENVOLVIDOS EM DORES DE CABEÇA? Nervos occipitais Os nervos occipitais originam-se da região mais alta do pescoço e inervam a parte posterior da cabeça (Figura 2). Figura 2: Os nervos occipitais que inervam a parte de trás da cabeça. Esses nervos podem ser comprimidos em diversos pontos, em especial entre dois músculos chamados obliquo da cabeça e semiespinal da cabeça (Figura 3). Figura 3: Principal ponto de compressão dos nervos occipitais ocorre entre dois músculos; o obliquo e o semiespinhal da cabeça. Pacientes com problemas no nervo occipital podem queixar-se de dores na parte de trás da cabeça mas, eventualmente, as dores podem irradiar até a região da frente. Nervos supraorbitários Esses nervos são extremamente importantes pois inervam a região da testa (Figura 4). Esse nervo passar em uma região muito delicada, chamada forame supraorbitário. Forame é o nome técnico que usamos em anatomia que basicamente significa “orifício no osso”. O fato é que esse nervo pode ser comprimido conta o osso, muitas vezes por uma contratura exacerbada da musculatura presente na testa. Algumas mulheres podem inchar um pouco no período menstrual, favorecendo a compressão desse nervo. Em alguns casos a compressão se dá, por exemplo, por um óculo de natação muito apertado. Nos Estados Unidos, há quem chame isso de “cefaleia do nadador”. Paciente com compressões do nervo supraorbitário podem se queixar de dor na região frontal, principalmente no final da tarde, muitas vezes sendo confundida com enxaqueca. Figura 4: O nervo supraorbitário que inerva a região frontal. Nervo auriculotemporal O nervo auriculotemporal fica na frente e um pouco acima da orelha (Figura 5). Esse nervo passa ao lado de músculos que auxiliam na mastigação. Essa musculatura pode permanecer contraída demais em pacientes que têm bruxismo. Os paciente frequentemente se queixam de dores na região temporal (Figura 5) que os acordam de madrugada (devido ao bruxismo). Figura 5: Nervo auriculotemporal. COMO É FEITO O DIAGNÓSTICO? O diagnóstico desse tipo de dor de cabeça passa, obrigatoriamente, pela realização do que chamamos de bloqueio diagnóstico. Durante esse procedimento localizamos o nervo que supostamente está comprimido com auxílio de da ultrassonografia. Com isso podemos fazer uma infiltração precisa ao redor desse nervo e observamos a resposta do paciente. Caso a dor de cabeça melhor podemos dizer, com maior grau de certeza, que ele era de fato responsável pela dor. A compressão dos nervos aparece em algum exame? Infelizmente não há exames que possam detectar tais compressões com precisão. Isso ocorre porque os nervos são muito finos. TRATAMENTO Podemos utilizar medicamentos da classe dos anticonvulsivantes na maioria dos casos onde a dor é causada por algum problema nos nervos. A lógica é que os anticonvulsivantes têm a propriedade de estabilizar os neurônios que estão causando as convulsões e também têm a propriedade de estabilizar os neurônios que estão causando dores. Nos casos onde os medicamentos não trazem o alívio desejado, devemos partir para os procedimentos minimamente invasivos. Bloqueios e hidrodissecção Para a realização dos bloqueios localizamos os nervos culpados com ultrassonografia (Figura 6). Após a localização guiamos uma agulha fina precisamente ao redor dessas estruturas nervosas e injetamos uma substância anestésica e anti-inflamatória. Em alguns casos podemos fazer o que chamamos de hidrodissecção é a tentativa de separar o nervo das estruturas que estão causando a compressão. Essa separação é realizada através de infiltração de grandes quantidades de solução anestésica entre o nervo e o músculo, por exemplo. Figura 6: Exemplo de bloqueio guiado pela ultrassonografia. Estimulação de nervos periféricos Um dos tratamentos mais invasivos que temos à disposição para o tratamento desse tipo de dor é a estimulação dos nervos periféricos. Durante esse procedimento colocamos eletrodos ao redor dos nervos. Esse eletrodo é ligado a um gerador, parecido com um marcapasso, que fica debaixo da pele do paciente enviando estímulos elétricos para o nervo, diminuindo a frequência e a intensidade das dores. Percebam que é um tratamento mais invasivo que os citados anteriormente. Portanto limitamos o seu uso apenas para os casos mais graves. REFERÊNCIAS BIBLIOGRÁFICAS1–41. Yi, X., Cook, A. J., Hamill-Ruth, R. J. & Rowlingson, J. C. Cervicogenic headache in patients with presumed migraine: Missed diagnosis or misdiagnosis? J. Pain 6, 700–703 (2005).2. Pareja, J. A. & Caminero, A. B. Supraorbital neuralgia. Current Pain and Headache Reports 10, 302–305 (2006).3. Narouze, S. Occipital Neuralgia Diagnosis and Treatment: The Role of Ultrasound. Headache 56, 801–807 (2016).4. Speciali, J. G. & Godoi Gonçalves, D. A. Auriculotemporal neuralgia. Current Pain and Headache Reports 9, 277–280 (2005).
Hemicrania continua
HEMICRANIA CONTINUA Hemicrania contínua – a dor de cabeça sempre do mesmo lado O termo “Hemicrania contínua” foi cunhado em 1984 e significa um quadro de dor de um lado só da cabeça que ocorre de forma contínua. A maioria dos pacientes inicia o quadro doloroso por volta dos 30 anos de idade e esse tipo de dor de cabeça é duas vezes mais frequente em mulheres do que nos homens. O QUE SENTE O PACIENTE COM HEMICRANIA CONTÍNUA? Como o próprio nome diz, o paciente com hemicrania contínua sente uma dor ininterrupta de um lado só da cabeça. Cerca de 20% dos pacientes podem experimentar algum período livre de dor. As dores ocorrem principalmente na região ao redor dos olhos, região frontal e temporal (Figura 1). As dores variam de intensidade mas não costumam ser excruciantes como na cefaleia em salvas. Figura 1: Regiões mais frequentes das dores do paciente com hemicrania contínua. Durante os períodos de dores mais intensas é frequente os pacientes manifestarem sintomas chamados de autonômicos, do lado afetado, como: Lacrimejamento Congestão nasal (nariz entupido) Vermelhidão no olho Fraqueza na pálpebra Rinorreia (nariz escorrendo) Suor facial Edema palpebral (inchaço na pálpebra) COMO É FEITO O DIAGNÓSTICO? O diagnóstico da hemicrania contínua é realizado, principalmente, através dos dados da história clínica, ou seja, através das características das dores que o paciente relata para o médico. Um dos critérios para o diagnóstico é uma melhora expressiva das dores com uso da indometacina, uma anti-inflamatório específico. TRATAMENTO TRATAMENTO A indometacina, um tipo de anti-inflamatório, é o tratamento de escolha para o paciente com hemicrania contínua. É muito importante acharmos a menor dose da medicação possível, com objetivo de reduzir a ocorrência de efeitos colaterais. REFERÊNCIAS BIBLIOGRÁFICAS1–41. Sjaastad, O. & Spierings, E. L. “Hemicrania continua”: another headache absolutely responsive to indomethacin. Cephalalgia 4, 65–70 (1984).2. Mehta, A., Chilakamarri, P., Zubair, A. & Kuruvilla, D. E. Hemicrania Continua: a Clinical Perspective on Diagnosis and Management. Curr. Neurol. Neurosci. Rep. 18, 95 (2018).3. Headache Classification Committee of the International Headache Society (IHS). The International Classification of Headache Disorders, 3rd edition (beta version). Cephalalgia 33, 629–808 (2013).4. Pareja, J. A. & Sjaastad, O. Chronic paroxysmal hemicrania and hemicrania continua. Interval between indomethacin administration and response. Headache 36, 20–23 (1996).
Enxaqueca
Enxaqueca Enxaqueca A enxaqueca, também conhecida com migrânea, é um dos tipos de dores de cabeça mais emblemáticos, não só pela frequência com que ocorre, mas também pelo sofrimento que causa. Muitos pacientes inclusive usam o termo como sinônimo de dor de cabeça. Esclarecendo, a enxaqueca é UM dos tipos de dor de cabeça. Estima-se que 30 milhões de brasileiros sofrem ou sofrerão com enxaqueca em algum momento de duas vidas, dos quais 20 milhões são mulheres. Estudos mostram que 2% da população mundial apresenta o que chamamos de enxaqueca crônica, caracterizado por dores que duram mais do que 15 dias no mês e mais do que três meses no ano. A enxaqueca é mais comum no adulto jovem, em especial entre os 30 e 40 anos de idade, mas, claro, acomete outras faixas etárias, desde crianças até idosos. HÁ FATORES GENÉTICOS ENVOLVIDOS? Sim, embora os genes relacionados à enxaqueca não são completamente identificados, sabemos que quem tem parentes próximos com enxaqueca apresenta de 3 a 4X mais chances de ter o problema. COMO ACONTECE A CRISE DE ENXAQUECA? As crises de enxaqueca podem ocorrer em fases (Figura 1). As fases descritas são: pródomo, aura, dor de cabeça em si, resolução e pós-crise. Nem todos os pacientes passam por todas elas. O interessante é que, quando paciente passa a conhecer a própria crise, ele consegue identificar o início e já usar os medicamentos necessários, aumentando a possibilidade de sucesso no tratamento. Figura 1: Fases da enxaqueca. Fatores desencadeantes Até 75% dos pacientes conseguem identificar algum fator que desencadeia a crise. Os mais comuns estão na tabela abaixo. Figura 2: Fatores desencadeantes mais comuns em pacientes com enxaqueca. O pródomo: Pródomo significa “início de algo” ou seja, seriam os primeiros sinais de que uma crise de enxaqueca está prestes a ocorrer. Mais ou menos 77% dos pacientes apresentam alterações até 2 dias antes do início da crise em si. As principais manifestações são: irritabilidade, depressão, aumento de bocejos, compulsão alimentar, constipação intestinal e rigidez no pescoço. O aura: A aura ocorre em 25% dos pacientes e é reflexos de alterações das ondas cerebrais que ocorrem antes da dor de cabeça. Na grande maioria das vezes a aura acontece antes da crise de dor de cabeça. Os sintomas da aura não duram mais do que uma hora e podem ser visuais (ex. pontos luminosos, visualização de pequenos objetivos, perda temporária da visão), auditivos (ex. sons, zumbido, diminuição da audição), sensoriais (ex. queimações, formigamentos) ou até motores (ex. tremores). A dor de cabeça: As dores da enxaqueca usualmente são de um lado só da cabeça (Figura 3) mas podem ocorrer dos dois lados em muitos pacientes. Normalmente são do tipo pulsátil ou latejante. As dores podem ser acompanhadas de sintomas com o náuseas e vômitos bem como fotofobia (piora com luminosidade) ou fonofobia (piora com barulhos). As dores podem piorar com as atividades diárias. A combinação de todos esses fatores leva o paciente a preferir um ambiente calmo e escuro para repousar. Figura 3: Padrão mais comum de dor no paciente com enxaqueca embora as dores possam ocorrer dos dois lados da cabeça. O pós-crise: Após a resolução do quadro de dor de cabeça é muito frequente que o paciente se sinta exausto, frequentemente descrevendo a sensação como se fosse uma espécie de ressaca. Pode haver alterações do apetite nesse momento. COMO É FEITO O DIAGNÓSTICO? O diagnóstico da enxaqueca é fundamentalmente clínico. O que isso significa? Significa que o problema não aparece nem em exames de sangue nem em exames de imagem como ressonâncias. O médico de avaliar as características das dores e eventuais achados no exame físico para fechar o diagnóstico. PARA QUE SERVEM OS EXAMES? Se o problema não aparece nos exames então para que servem os exames? Bom, serve para avaliar se não há nada mais grave por trás. Na imensa maioria dos casos os exames encontram-se completamente normais. TRATAMENTO Dividimos o tratamento da enxaqueca entre “tratamento abortivo” e “tratamento preventivo”. O tratamento abortivo visa interromper aquela crise atual pela qual o paciente está passando e o tratamento preventivo tem como objetivo diminuir a quantidade de crises que o paciente tem por mês. TRATAMENTO DA CRISE ATUAL (ABORTIVO) Alguns pontos são importantes no tratamento da crise atual de dor de cabeça: O tratamento da crise é mais efetivo se for instituído no início da crise Uma dose única mais alta de analgésicos costuma ser mais efetiva do que múltiplas pequenas doses A enxaqueca pode diminuir a absorção dos medicamentos por alterar a movimentação do estômago e intestino Pacientes com muita náusea e vômitos podem precisar de medicamentos pela veia ou, eventualmente, medicamentos intranasais Os medicamentos mais utilizados são analgésicos simples (ex. dipirona/paracetamol), anti-inflamatórios e triptanos. Alguns pacientes podem se beneficiar do uso de medicamentos conhecidos como derivados da ergotamina TRATAMENTO PREVENTIVO Paciente que apresentam dores muito frequentes ,ou aqueles onde o tratamento das crises tem resultado ruim, devem fazer uso de medicamentos cujo objetivo é diminuir a frequência e até a intensidade das crises. Os medicamentos mais utilizados são da classe dos antidepressivos (ex. amitriptilina, venlafaxina), alguns anti-hipertensivos específicos (ex. propranolol, metoprolol) e alguns anticonvulsivantes (ex. topiramato). Esses medicamentos usualmente diminuem em 50% a frequência das crises. Inibidores do peptídeo relacionado ao gene da calcitonina Muito tem se falado de um novo tratamento para a enxaqueca. Trata-se de anticorpos que bloqueiam um receptor específico que parece ter influencia na doença. O medicamento, chamado Erenumabe, ainda não chegou ao Brasil e apresenta um potencial de reduzir em apenas discretamente o número de dias com crises. Outros medicamentos que podem ser utilizados Alguns medicamentos foram testados em poucos pacientes como por exemplo a coenzima Q10, magnésio, melatonina e pizotifeno. TRATAMENTO NOS CASOS MAIS GRAVES Nos casos mais graves, onde os medicamentos não fazem o efeito desejado, podemos utilizar algumas técnicas intervencionistas. As principais opções de tratamento nesses casos são: Infiltração de toxina botulínica Alguns estudos demostraram a eficácia da infiltração de toxina botulínica em vários pontos musculares (Figura 4)
Cefaleia tensional
Cefaleia tensional Cefaleia tensional Esse é o tipo mais comum de dor de cabeça. Um estudo dinamarquês concluiu que pelo menos 63% da população pode ter ao menos um episódio de cefaleia tensional durante a vida. DIFERENÇAS ENTRE OS SEXOS A cefaleia tensional ocorre tanto em homens como em mulheres para é um pouco mais frequente no sexo feminino. CARACTERÍSTICAS DAS DORES: Localização: Ocorre dos dois lados da cabeça, muitas vezes sendo descrita em toda a cabeça. Intensidade: Dor leve a moderada. Tipo de dor: usualmente descrita como “pressão” ou “aperto”. Raramente descrita como “pulsátil”. Relação com atividade física: a enxaqueca, por exemplo, pode ser agravada com atividades físicas, isso não acontece com a cefaleia tensional. Figura 1: localização mais frequente relatadas pelos pacientes com cefaleia tensional. FATORES DESENCADEANTES Os principais fatores desencadeadores são o estresse, ansiedade e tensão muscular. ACHADOS DE EXAME FÍSICO Muitos pacientes apresentam pontos musculares dolorosos na região da cabeça e pescoço. EXAMES COMPLEMENTARES Exames usualmente normais (ex. Ressonância do crânio). TRATAMENTO DA CRISE ATUAL Na maioria dos pacientes o uso de analgésicos simples e/ou anti-inflamatórios é o suficiente para o alívio das dores. A associação das medicações com cafeína aumenta as chances de melhora. Alguns pacientes podem se beneficiar do uso de relaxantes musculares. TRATAMENTO PREVENTIVO Pacientes que apresente dores na maioria dos dias podem necessitar de um tratamento preventivo, cujo objetivo é diminuir a frequência dos episódios de dor. Vários medicamentos podem ajudar em especial alguns tipos de antidepressivos e anticonvulsivantes. OUTROS TRATAMENTOS Alguns estudos demostraram eficácia da acupuntura e da terapia cognitivo comportamental na diminuição da intensidade e da frequência das crises. TRATAMENTO NOS CASOS MAIS GRAVES Nos casos mais graves, onde os medicamentos não fazem o efeito desejado, podemos utilizar algumas técnicas intervencionistas. Infiltrações de pontos musculares específicos com anestésico ou toxina botulínica podem ser de grande valia. Outra opção seria a infiltração de nervos específicos que inervam a região onde o paciente sente as dores (ex. nervos occipitais). REFERÊNCIA BIBLIOGRÁFICAS1–71. Burch, R. Migraine and Tension-Type Headache: Diagnosis and Treatment. Medical Clinics of North America 103, 215–233 (2019).2. Jensen, R. H. Tension-Type Headache – The Normal and Most Prevalent Headache. Headache 58, 339–345 (2018).3. Yu, S. & Han, X. Update of Chronic Tension-Type Headache. Current Pain and Headache Reports 19, (2014).4. Rains, J. C., Davis, R. E. & Smitherman, T. A. Tension-Type Headache and Sleep. Current Neurology and Neuroscience Reports 15, 1–9 (2014).5. Bendtsen, L., Ashina, S., Moore, A. & Steiner, T. J. Muscles and their role in episodic tension-type headache: Implications for treatment. European Journal of Pain (United Kingdom) 20, 166–175 (2016).6. France, S. et al. Evidence for the use of dry needling and physiotherapy in the management of cervicogenic or tension-type headache: A systematic review. Cephalalgia 34, 994–1003 (2014).7. Headache Clasification Committee of the International Headache Society (IHS). The International Classification of Headache Disorders, 3rd edition (beta version). Cephalalgia 33, 629–808 (2013
Cefaleia rinogênica
Cefaleia rinogênica Cefaleia rinogênica: quando o problema está no nariz O termo cefaleia rinogênica significa, literalmente, dor de cabeça originada no nariz. O termo “rino” vem do grego que significa “nariz” e “gênica” significa “origem”. As dores da cefaleia rinogênica costumam iniciar atrás dos olhos (Figura 1) e acordar o paciente pela manhã. Em muitos casos o paciente se queixa de nariz escorrendo do lado da dor. Frequentemente é desencadeada por alterações climáticas ou pela menstruação e pode estar relacionada com alergias (ex. rinite). Figura 1: Principal região das dores na cefaleia rinogênica COMO É FEITO O DIAGNÓSTICO? O diagnóstico da cefaleia rinogênica é feito através da história clínica e exames físicos. Aqui, ao contrário da maioria dos casos de dores de cabeça, um exame de imagem é fundamental para aumentar a suspeita do diagnóstico. Usualmente pedimos uma tomografia da região da face onde podemos documentar alterações anatômicas como concha bolhosa, células de Haller ou espículas septais (Figura 2). Figura 2: As alterações vistas na tomografia da face auxiliam no diagnóstico. TRATAMENTO O tratamento da cefaleia rinogênica é feito, inicialmente, através do uso de medicamentos como analgésicos simples, descongestionantes nasais e corticoides inalatórios. E casos onde os medicamentos não trazem um alívio desejado devemos optar pelo tratamento cirúrgico, realizado por um otorrinolaringologista experiente. Uma opção, intermediária, seria o bloqueio dos gânglios esfenopalatino. Bloqueio ou radiofrequência do gânglio esfenopalatino O gânglio esfenopalatino é o maior conglomerado de neurônios fora do sistema nervoso central (Figura 3). Ele está localizado na face e possui inúmeras conexões nervosas e pode estar relacionada a diversos tipos de dores de cabeça, especialmente a enxaqueca, cefaleia em salvas e também na cefaleia rinogênica. O gânglio esfenopalatino pode ser bloqueado através de uma punção com agulha mais ou menos ao nível da bochecha. O procedimento é realizado no centro cirúrgico sob sedação (como uma endoscopia), com auxílio de um aparelho de raio-x específico. O paciente tem alta no mesmo dia. O bloqueio pode ser feito com substâncias anestésicas e neurolíticas ou mesmo através do emprego de uma corrente elétrica de radiofrequência. Figura 3: O gânglio esfenopalatino, muitas vezes importante na geração e manutenção de algumas dores de cabeça. REFERÊNCIAS BIBLIOGRÁFICAS 1231. Chiarugi, A. & Camaioni, A. Update on the pathophysiology and treatment of rhinogenic headache: Focus on the ibuprofen/pseudoephedrine combination. Acta Otorhinolaryngol. Ital. 39, 22–27 (2019).2. Barinsky, G. L., Hanba, C. & Svider, P. F. Rhinogenic Headache in Children and Adolescents. Current Pain and Headache Reports 24, (2020).3. Kirsch, C. F. E. Headache Caused by Sinus Disease. Neuroimaging Clinics of North America 29, 227–241 (2019).
Cefaleia por abuso de analgésicos
Cefaleia por uso excessivo de analgésicos Cefaleia por uso excessivo de analgésicos A cefaleia por abuso de analgésicos é o termo que usamos para pacientes que apresenta dores de cabeça por mais e 15 dias no mês, durante pelo menos 3 meses no ano e que é decorrente do uso abusivo de analgésicos. Aproximadamente 1 a 2% da população geral apresentará esse tipo de dor de cabeça. Entre os pacientes que procuram centros especializados de dor de cabeça esse número chega a 50%. O QUE SERIA USO EXCESSIVO DE ANALGÉSICOS? Entende-se por uso excessivo de analgésicos a ingesta dos seguintes tipos de medicamentos durante pelo menos 10 dias no mês e pelo menos 3 meses no ano: Triptanos Ergotamínicos Opioides Analgésicos simples (ex.dipirona/paracetamol) Anti-inflamatórios Um estudo, publicado em 2004 mostrou quais analgésicos têm mais potencial em desenvolver a cefaleia por uso excessivo de medicamentos. Tabela 1: Medicamentos mais associados à cefaleia por uso excessivo de analgésicos. POSSO TER ESSE TIPO DE DOR DE CABEÇA SE USAR ANALGÉSICOS POR OUTRO PROBLEMA? Aqui eu posso dizer que todo paciente com hérnia de disco precisa fazer uma boa fisioterapia. E outro ponto importante é que quem define o tipo de fisioterapia a ser realizada é o próprio fisioterapeuta. Escolha um bom fisioterapeuta, em especial o que cuidará somente de você durante a sessão. COMO É FEITO O DIAGNÓSTICO? O diagnóstico da cefaleia por uso excessivo de analgésicos é fundamentalmente clínico. O que isso significa? Significa que o problema não aparece nem em exames de sangue nem em exames de imagem como ressonâncias. O médico de avaliar as características das dores e eventuais achados no exame físico para fechar o diagnóstico. TRATAMENTO A diminuição do uso dos analgésicos é obrigatória para o sucesso do tratamento desse tipo de dor de cabeça. Para isso podemos utilizar alguns tratamentos preventivos para a dor de cabeça de base (ex. Uso de topiramato em casos de enxaqueca) para que o paciente fique mais confiante na diminuição dos analgésicos. REFERÊNCIAS BIBLIOGRÁFICAS 1–51. Olesen, J. Headache Classification Committee of the International Headache Society (IHS) The International Classification of Headache Disorders, 3rd edition. Cephalalgia 38, 1–211 (2018).2. Diener, H. C. & Limmroth, V. Medication-overuse headache: A worldwide problem. Lancet Neurology 3, 475–483 (2004).3. Bahra, A., Walsh, M., Menon, S. & Goadsby, P. J. Does Chronic Daily Headache Arise De Novo in Association With Regular Use of Analgesics? Headache J. Head Face Pain 43, 179–190 (2003).4. Bigal, M. E. et al. Acute migraine medications and evolution from episodic to chronic migraine: A longitudinal population-based study. Headache 48, 1157–1168 (2008).5. Dodick, D. & Freitag, F. Evidence-based understanding of medication-overuse headache: Clinical implications. Headache 46, (2006).
Cefaleia hípnica
Cefaleia hípnica Cefaleia hípnica – a dor de cabeça que te acorda de madrugada A marca registrada da cefaleia hípnica é a ocorrência de dores de cabeça exclusivamente durante o sono e que acorda o paciente. É conhecida também como “alarm clock headache”, do inglês “dor de cabeça despertador”. Usualmente é um tipo de dor de cabeça que se inicia após os 50 anos de idade e sua ocorrência é mais rara, algo entre 0,07 a 0,35% da população e acontece duas vezes mais nas mulheres do que nos homens. O QUE O PACIENTE COM CEFALEIA HÍPNICA SENTE? O paciente com cefaleia hípnica sofre com dores de cabeça que ocorrem apenas durante o sono, acordando-o. As crises duram ao menos 15 minutos após o acordar e geralmente acontecem pelo menos em 10 dias no mês. Um estudo avaliou 250 pacientes com esse tipo de dor de cabeça e mostrou que: A idade média de início das dores foi de 61 anos A duração média das crises foi de 162 min A frequência média das crises foi de 21 por mês A intensidade das dores foi leve em 6%, moderada em 60% e intensa em 34% dos pacientes A característica das dores foi “em peso” em 69%, latejante em 26% e tipo facada ou queimação em 5% As dores foram dois lados da cabeça em 68% e de um lado só em 32% Figura 1: Intensidade das dores da cefaleia hípnica. COMO FAZER O DIAGNÓSTICO? O diagnóstico da cefaleia hípnica é feito através das características clínicas relatadas pelo próprio paciente. Basicamente suspeitamos do problema quando o paciente começa com esse tipo de dor após os 50 anos. É importante que o paciente seja submetido a um exame de imagem, como a ressonância nuclear magnética, para que seja m descartados problemas mais graves. TRATAMENTO Por se tratar de uma dor de cabeça um pouco mais rara, acabamos tendo poucos estudos a respeito do seu tratamento. Os tratamentos mais aceitos, atualmente, é o uso de cafeína antes de dormir associado a um anti-inflamatório chamado indometacina. É muito importante que o paciente não se automedique. AS CRISES PODEM PASSAR COM O TEMPO? Essa é uma pergunta bastante comum quando o paciente recebe um diagnóstico. Eu terei isso para sempre? Quais as chances de eu me curar? Um estudo que avaliou 72 pacientes nos mostrou os seguintes dados: 47% dos pacientes não se curaram, ou seja, precisaram continuar com os analgésicos 43% dos pacientes não tiveram mais crises depois de um tempo de tratamento 7% dos pacientes voltaram a sentir dores após um período de alívio 3% dos pacientes tiveram cura espontânea REFERÊNCIAS BIBLIOGRÁFICAS1–41. Liang, J.-F. & Wang, S.-J. Hypnic headache: a review of clinical features, therapeutic options and outcomes. Cephalalgia 34, 795–805 (2014).2. Holle, D., Naegel, S. & Obermann, M. Hypnic headache. Cephalalgia 33, 1349–1357 (2013).3. Holle, D., Naegel, S. & Obermann, M. Pathophysiology of hypnic headache. Cephalalgia 34, 806–12 (2014).4. De Simone, R., Marano, E., Ranieri, A. & Bonavita, V. Hypnic headache: an update. Neurol. Sci. 27 Suppl 2, S144-8 (2006).